SÍNTESE DO RELATÓRIO PRIMAVERA 2019: Capítulo 4
1.As políticas de Saúde Mental em Portugal
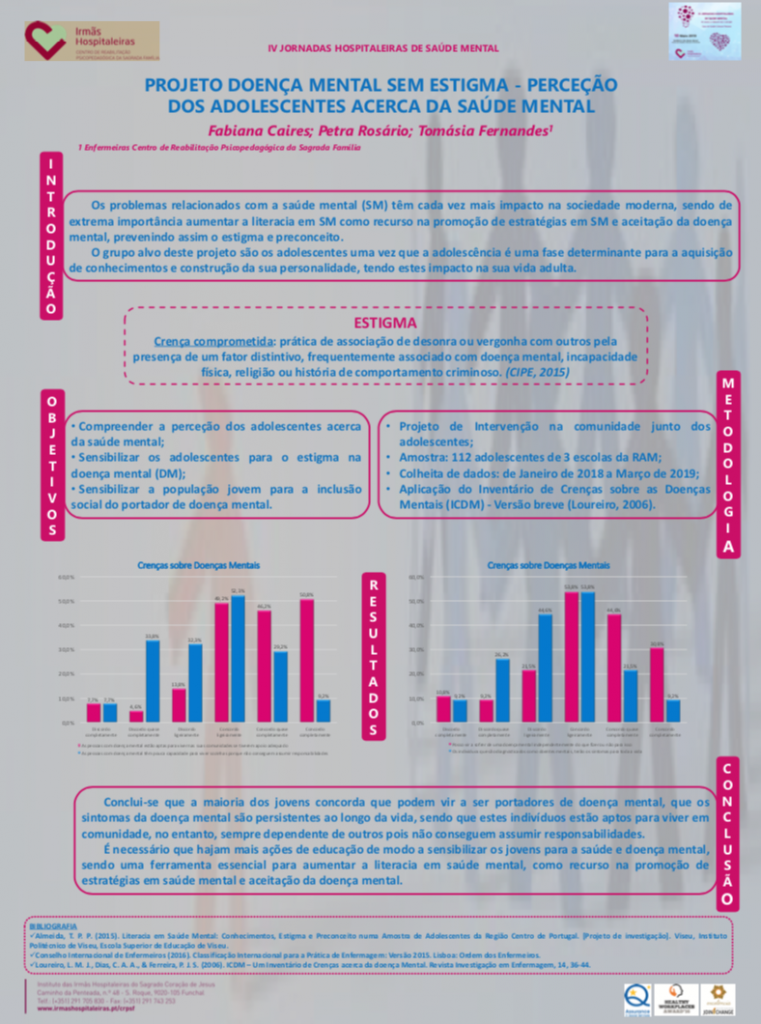
A doença mental continua a ser uma problemática atual e considera-se o principal motivo de incapacidade e de morbilidade na esfera global. Os dados nacionais dão-nos conta de que a prevalência é elevada, em contexto Europeu, no qual cerca de um quarto dos entrevistados (22,9%) no Estudo Nacional de Saúde (Almeida, 2014) cumpria com os requisitos mínimos para diagnóstico de perturbação psiquiátrica. Estima-se, ainda, que as pessoas com depressãomajore esquizofrenia tenham uma probabilidade 40% a 60% superior de morrer prematuramente do que a população em geral.
Pelo seu forte impacto na saúde pública é essencial criar políticas de saúde mental para que se mova e ajuste da melhor forma os recursos necessários ao bem-estar da sociedade.As políticas de saúde mental não devem ser vistas como um problema isolado, por forma a que a plenitude do cuidado permeie a prestação de cuidados psiquiátricos e assegure a eficácia do continuumprocesso de comportamento adaptado/desadaptado.
Os vários estudos implementados nos serviços especializados a nível mundial, europeu e nacional, ao longo dos anos, permitem dar a conhecer a realidade do binómio saúde – doença mental, desde:
- A compreensão do impacto das doenças mentais na população;
- A visão concreta, específica e rigorosa das lacunas no tratamento das doenças mentais;
- A evidência da exequibilidade das abordagens clínicas, os modelos de cuidados de saúde mental e a barreira à implementação das políticas.
Nos últimos 10 anos, o Plano de Ação de Saúde Mental da Organização Mundial de Saúde (OMS) reuniu a participação política de 194 ministros da saúde da Assembleia Mundial de Saúde, com o compromisso de responder aos quatro objetivos delineados ao longo dos oito anos conseguintes:
- Fortalecer a efetividade da liderança e governança no contexto da saúde mental;
- Oferecer serviços de saúde mental e sociais abrangentes e integrados em contextos comunitários;
- Implementar estratégias de promoção e prevenção em saúde mental;
- Fortalecer os sistemas de informação, evidência e investigação em saúde mental.
Atualmente, as políticas de saúde mental priorizam o desenvolvimento de serviços na comunidade, tanto por melhorar o acesso aos cuidados de saúde bem como proporcionar a adesão ao tratamento, a diminuição do estigma social e a proteção individual dos direitos. Por outro lado, os serviços comunitários objetivam a humanização de cuidados, ao abraçar uma intervenção holística por respeito à dignidade da pessoa cuidada, através de uma atuação precoce e em colaboração com os serviços sociais e primários.
1.1.Hoje: o Plano Nacional de Saúde Mental e a sua extensão
Em 2006 foi criada a Comissão Nacional para a Saúde Mental, em sequência do desenvolvimento de iniciativas da OMS, com vista à validação da situação da prestação de cuidados e à criação de um plano que reestruturasse os serviços e apresentasse recomendações para a sua implementação.
Para facilitar o acesso à informação real das necessidades da população e da prestação de cuidados, vários são os estudos que refletem a qualidade dos serviços, o acesso aos serviços de urgência psiquiátrica, a integração dos serviços de saúde mental nos hospitais e a avaliação da investigação em Portugal.
Nesta linha de pensamento, em 2008 ergue-se o Plano Nacional da Saúde Mental 2007-2016 (PNSM), na linha das orientações da OMS e de outras organizações internacionais, com os valores bem definidos e as áreas de intervenção estratégica seguintes.
• Organização dos serviços de saúde mental de adultos: Completar a rede nacional de Serviços Locais de Saúde Mental (SLSM) e promover a diferenciação dos cuidados prestados por estes serviços; desenvolver serviços e programas para a reabilitação e desinstitucionalização de Doentes Mentais Graves (DMG) e os Serviços Regionais de Saúde Mental (SRSM).
• Organização dos serviços de psiquiatria e saúde mental da infância e adolescência: Prestar cuidados aos três níveis.
• Saúde mental e cuidados de saúde primários: Definir a responsabilidade dos Cuidados de Saúde Primários e a cuidados psiquiátricos especializados; criar um projeto transversal.
• Articulação intersectorial: Promover atividades de reabilitação biopsicossocial (em situações de abuso de álcool e drogas, grupos vulneráveis e/ou doentes inimputáveis).
• Financiamento e gestão: Estabelecer um orçamento nacional para a saúde mental.
• Sistemas de informação: Proporcionar os meios mais adequados de suporte à tomada de decisão e à ação.
O plano mencionado, quando posto em prática, beneficiou na redução de institucionalizações em hospitais psiquiátricos (em 40%), na criação de serviços na comunidade e programas residenciais, na formação de profissionais e no apoio a sem-abrigo e jovens de cariz social.
Como complemento ao PNSM, Portugal encontra-se envolvido no projeto Joint Action for Mental Health and Well Being, da União Europeia, com o intuito de desenvolver uma ação estratégica nas políticas de saúde mental.
Um relatório elaborado pelo projeto, em 2015, salienta que o processo de transição dos cuidados institucionais para a comunidade, em Portugal, tanto apresenta pontos fortes como fracos. A legislação e o Plano de Saúde Mental, a experiência no desenvolvimento de políticas, a formação dos profissionais, a comunicação com os cuidados de saúde primários, a investigação científica, as parcerias e a aposta nos valores humanos são os aspetos positivos realçados. Por outro lado, como fragilidades, destacam-se a centralização, a resistência à mudança, a falta de profissionais na área e de coordenação, o estigma e a monitorização/avaliação da qualidade pouco recorrente.
Como resposta aos obstáculos identificados, o PNSM e o projeto Joint Action for Mental Health and Well Being estenderam-se até o ano de 2020 para colmatar as dificuldades anteriores e apostar na criação de uma equipa coordenadora do plano e no modelo gestão e organizacional dos serviços de saúde atuais.
Este permanente desenvolvimento, e consequente implementação, de políticas de saúde mental apoiam-se nos recentes estudos nacionais da Direção Geral de Saúde (DGS) e estudos epidemiológicos que traduzem o seguinte: as perturbações mentais e do comportamento afetam totalmente e em elevado número a vida saudável dos indivíduos, sendo que 65% das pessoas com doença psiquiátrica não recebeu tratamento nos 12 meses anteriores à realização do estudo (2015).
1.2.Conclusões
No que concerne ao diagnóstico, tratamento e acompanhamento da doença mental, a evolução do sistema de saúde mental português sempre se distanciou da progressão psiquiátrica europeia.
O não compromisso político no investimento de recursos, no Serviço Nacional de Saúde, compromete a melhoria da qualidade de vida e o acolhimento digno do indivíduo com psicopatologia marcada.
A família/ o prestador de cuidados enfrenta inúmeras variáveis que alteram a sua dinâmica e os seus padrões de funcionamento. O seu comportamento modifica e a desestruturação emocional, organizacional e econômica gera conflitos. Muitas vezes, vivencia momentos de inquietação, angústia, sofrimento e frustração, pelo que o Estado nem sempre reconhece, valoriza e dignifica o seu papel.
O preconceito, o estigma, a exclusão e a incompreensão social, continuam a ter um grande impacto negativo no contexto de Saúde Mental e Psiquiátrica, apesar da evolução das políticas de saúde. Devemos estar cientes do longo caminho de desestigmatização, para que possamos fazer ainda mais a diferença na vida daqueles que sofrem e lutam constantemente para que os outros se adaptem à sua realidade.
2.O consumo de psicofármacos
Em 2017 Portugal destacava-se em primeiro lugar no volume de vendas de ansiolíticos em ambulatório, comparativamente aos restantes países da Organização para a Cooperação e Desenvolvimento Económico (OCDE), associado a uma despesa arrasadora. Na mesma ordem de ideias, situava-se na terceira e sétima posição quanto ao consumo de antidepressivos e hipnóticos, respetivamente (OPSS, 2019).
De acordo com o relatório Health at a Glance de 2018, realizado pela OCDE, a faixa etária mais envelhecida careceu de especial atenção quanto às elevadas prescrições de ansiolíticos, hipnóticos, sedativos e benzodiazepinas. Dados percentuais indicam que a população idosa se distingue pela inadequada terapêutica prescrita, pelo que 60% encontra-se polimedicada e 37% medicada inapropriadamente (OPSS, 2019).
Elaborada por Nídia Brandão Vilar (Aluna do 3º Ano do Curso de Licenciatura em Enfermagem da Escola Superior de Saúde – Universidade da Madeira) e revista por Isabel Maria Abreu R. Fragoeiro (Professora Coordenadora da Escola Superior de Saúde – Universidade da Madeira)
Adaptado de: Observatório Português dos Sistemas de Saúde. (2019). Saúde, um Dreito Humano – Relatório Primavera 2019. Obtido de http://opss.pt/wp-content/uploads/2019/07/RP2019.pdf
Teachers’ Mental Health Linked to Students’ Well-Being, Study Shows
Teachers’ mental health and well-being can affect the mental health and well-being of their students, according to research published in the Journal of Affective Disorders.
Sarah Harding, M.Sc., of Bristol Medical School in the United Kingdom and colleagues collected data from 3,215 12- and 13-year-old students and 1,182 teachers in 25 secondary schools in England and Wales in June and July 2016. They measured all participants’ well-being with the Warwick Edinburgh Mental Wellbeing Scale, for which a higher score means greater well-being. They used standard questionnaires and scales to assess the teachers’ depressive symptoms and presenteeism (working while physically or psychologically ill or stressed) and student psychological distress. The researchers also created a questionnaire to measure the quality of teacher-student relationships in which students were asked to rate the following statement, “teachers and students generally have good relationships at this school” from “strongly disagree” to “strongly agree.”
The researchers found that greater teacher well-being and better teacher-student relationships were associated with greater student well-being and lower student psychological distress. They also found that higher teacher presenteeism and absence—but not teacher depressive symptoms—were associated with poorer student well-being and higher student psychological distress. Stronger teacher-student relationships appeared to offset the impact of teacher depressive symptoms on student psychological distress.
The researchers also noted that student mental health and well-being could affect teacher mental health and well-being as well.
“The relationships between teacher well-being, the quality of teacher-student relationships, teacher presenteeism, and student mental health outcomes are clearly complex and likely to be interrelated,” the authors wrote. “The results of this study suggest that improving teacher well-being may lead to better student well-being via more supportive relationships or reduced teacher presenteeism.”
Posters apresentados no âmbito das IV Jornadas Hospitaleiras de Saúde Mental